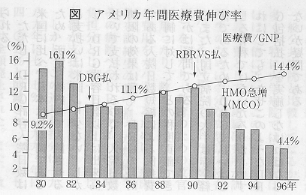
 米国は医療費高騰の抑制手段として、DRG、RBRVS、Capitation等の包括払い制度を次々導入して、ついに日本の医療費の年間平均伸び率と同じ5%を達成した。
米国は医療費高騰の抑制手段として、DRG、RBRVS、Capitation等の包括払い制度を次々導入して、ついに日本の医療費の年間平均伸び率と同じ5%を達成した。一方、日本は、1980年には9.4%の伸び率を示していたが、その後、相次ぐ健保法の改正による自己負担の引き上げなどで5%前後に抑えられ、対GNP比も4〜5%を維持してきた。その陰には、診療報酬の大幅引き上げ抑制などが効を奏したとみられている。さらに、2000年に導入される介護保険により医療保険からの支払いの一部が節約されると、約2兆円の医療費が削減されるといわれている。
日本では国民皆保険制度の実施以来、出来高払い制を堅持してきた。しかし、最近は老人の入院医療や慢性疾患に対する外来医療に包括払い制が導入され、さらに、1998年11月からはDRGによる包括払いが国立等10病院で試行されるなど、厚生省の方針に変更がみられ始めた。
DRGは、米国連邦政府が1983年。医療費適正化のためにメディケアに導入したのが始まりである。この方式はその後、広く先進各国で取り入れられ始め、ドイツ、カナダ、韓国、オーストラリア等で独自の改変を行った上で試行されている。しかし、いずれも全面適応はされておらず、韓国などでは正常分娩、帝王切開、白内障手術、扁桃腺切除、虫垂切除術の短期入院5種類に対して試験的に3年間試行した。IMFの圧力により来年からさらに5種類を追加することを考慮中という。
包括払いは、制限医療を伴うものの、医療費高騰抑制のためには最も効果的であることは先進各国では理解されている。医師・医療機関を政府または第3機関がコントロールするには最も有効などである。包括払いは、導入当初は支払単価が比較的高いため、医療機関にとっては入院日制限や過剰治療または新術式に対する制限など、診療手技の規制が伴わない限り有利であるが、一旦支払規制ができると、支払増加に対する抑制が容易になる。このことは、日本の老人医療における包括払いの現状を見ても明らかである。
(中略):
米国の導入経緯、日本の試行DRGの問題点、米国におけるDRG支払い削減の実態など
日本では、公立病院に対してはその収支の20%前後を政府が補償しているといわれる。米国ではDRG/PPSにより補助を行っているが、政府の財政難で切り下げられ、一方、私的保険からも、特にマネージドケアからの病院補助費が切り下げられ、大学病院の80%は財政赤字に陥っている。
また、DRGの基本単位も導入当初3000ドルであったが、1998年には3300ドルと10%上昇したのみで、インフレ上昇率にも追いついていないのが現状である。
米国では、DRG導入により入院日数は9.2日から6.3日に、病床利用率は87%から63%に減少し、病床数も120万床から87万床、病院数は6965病院から6450病院に減少した。
一方、日本の病院数は現在、9490病院、病床数は166万床、病床利用率は90%前後である。DRG/PPSの実施を強制すれば、病院数も病床数も半減することになるだろう。医療機関や医師に対する影響は甚大であり、ひいては、世界に冠たる日本の皆保険制度の崩壊につながりかねない。
日本で全保険にDRG/PPSを導入する際には、医師の診療費および技術料は別個に支払い、導入は緩やかに行うことと、試行に伴う病院の赤字を補償し、臨床研修病院に対しては研修費用の支払いが必要である。日本は不況が続いているので、医療費の対GNP費の上昇は免れないが、医療費の伸び率を5%前後の抑制できるのなら、現在の出来高払いは、今後10年くらいは維持できると考えられる。将来的には包括払いの導入は避けられないだろうが、医療費の対GNP費はドイツやフランスのように10%前後までは上昇させてもよいと思われるので、現時点では慎重に検討し、日本に適したDRGを導入すべきであろう。